
La pandemia de COVID-19 está presente en Venezuela y el país se encuentra bajo cuarentena desde el 17 de marzo. Las enfermeras son la piedra angular de los servicios de salud. En 2018, había 27.200 en Venezuela. Según el estándar de la OMS, debió haber 115.548. El sueldo de una enfermera recién graduada de licenciada es el equivalente a 4,52 dólares. Llegó a ser 269,51 dólares hace 7 años. En la principal escuela de enfermería de Caracas hay casi 80% menos estudiantes que hace diez años.
Por Ricardo Barbar
En el Hospital Pérez Carreño, las enfermeras se lavan las manos con suero fisiológico. Llevan meses haciéndolo. El servicio de agua falla. El personal lleva su propio jabón. En los pasillos conversan sobre las noticias: los muertos por COVID-19 en las calles de Ecuador, los más de 35 mil médicos y enfermeras contagiados en Italia y España, y se preguntan: ¿cómo atenderán a las personas si la situación escala?
–El personal va a trabajar a un hospital que no se limpia –dice Ana Rosario Contreras, presidenta del Colegio de Enfermería de Distrito Capital–. Que no tiene agua. Donde los baños están altamente contaminados, las cavas de la morgue no funcionan, donde a veces no hay ni electricidad. Me ha tocado ver llorar a enfermeras que me han dicho frustradas que no hay medicamentos para dar a los pacientes.
La Organización Mundial de la Salud (OMS) ha insistido en el lavado de manos como un método esencial para prevenir el contagio del COVID-19. Un grupo de expertos de la Organización de Naciones Unidas dijo que “los gobiernos de todo el mundo deben proporcionar un acceso continuo a suficiente agua a las poblaciones que viven en las condiciones más vulnerables”. Según un trabajo publicado por Prodavinci, al menos 9,7 millones de venezolanos estuvieron sometidos a racionamiento entre 2016 y 2017 y recibieron en promedio 48 horas de agua corriente a la semana.
El lavado de manos no siempre estuvo en los manuales sanitarios. Hacia 1846, en el Hospital General de Viena, el médico húngaro Ignác Semmelweis notó que el número de muertes en la primera división de obstetricia era mayor que en la segunda, donde sólo trabajaban parteras. Las muertes ocurrían por sepsis puerperal, una infección que contraían las madres durante el parto o cesárea. Semmelweis descubrió que los estudiantes de la primera división eran los causantes: atendían a las mujeres sin lavarse las manos luego de realizar autopsias. Semmelweis ordenó el lavado de manos con cal clorada y la tasa de mortalidad se redujo de 18,27 a 1,27%. Su aporte fue reconocido por los estudiantes, pero su superior se mostró reacio ante la idea. Algunos médicos, disgustados por el hallazgo que estableció el húngaro, dejaron de lavarse las manos en señal de protesta. Semmelweis fue despedido en 1849.
Un año después regresó a su país. Continuó con su idea y redujo la tasa de mortalidad de las madres, esta vez en hospitales de Budapest. Durante años trató de persuadir a los médicos de Europa con su idea del lavado de manos: envió cartas a sociedades médicas y a particulares, pero una vez más fue rechazado. En 1865 sufrió un colapso y fue ingresado en un hospital psiquiátrico. Semmelweis entró con un corte en la mano derecha que, presuntamente, se había hecho durante una operación. Irónicamente murió a causa de una infección. Pasó a la historia como el primer médico en hablar sobre esta medida de higiene.
Durante esa época pero en Inglaterra, Florence Nightingale, una enfermera de origen británico nacida en Florencia, Italia, implementó el lavado de manos durante la Guerra de Crimea (1853-1854). Los soldados eran atendidos en hospitales donde había roedores y poca ventilación, el agua estaba contaminada y causaba disentería. Nightingale mandó a limpiar el lugar, hizo cambiar el sistema de agua y desagües, recomendó el baño diario a los soldados y el lavado de sus ropas. Se le atribuye haber disminuido la mortalidad de los soldados británicos de 40 a 2%. Sus aportes sobre el cuidado elevaron los estándares de atención en los hospitales y sentaron las bases de la enfermería moderna. La OMS declaró este 2020 como año de la enfermería en conmemoración del bicentenario por el nacimiento de Nightingale.

No fue hasta 1980 que se publicaron lineamientos sobre el lavado de manos como medida higiénica esencial, una decisión que reivindicó las prácticas de Semmelweis y Nightingale.
En uno de sus libros, Nightingale escribió que eran cinco los puntos esenciales para asegurar el ambiente de los enfermos: agua y aire puro, desagües eficaces, limpieza y luz. En 2019, al menos 78% de los hospitales en Venezuela reportaron fallas con el suministro de agua, y 63% fallas de luz.
Hay enfermeras que trabajan en su guardia con tapabocas de tela. Saben que no son los adecuados: no filtran como las mascarillas clínicas que no tienen en su trabajo. Tampoco tienen suficientes guantes ni gorros.
Sin medidas de protección, se pueden producir infecciones asociadas a la asistencia sanitaria, lo que se conoce como enfermedades nosocomiales. Esas que se adquieren durante la estancia en el hospital. El personal puede contagiarse y transmitir enfermedades a los pacientes. O al revés. O los pacientes pueden contagiarse entre ellos.
–Nos estamos llevando una biblioteca de microorganismos patógenos a nuestro hogar –dice Ana Rosario–. Cuando una enfermera llega a su casa no tiene agua. El uniforme se debe dejar en remojo, con agua caliente y cloro. Tampoco tenemos para comprar detergentes ni blanqueadores. Es muy duro, porque eso choca con la seguridad y la autoestima de las enfermeras.

Una enfermera retratada en 2017 por Giovanna Mascetti | RMTF
Una enfermera retratada en 2017 por Giovanna Mascetti | RMTF
Déficit de personal y salario
Cuando un paciente ingresa a Emergencias, el personal que lo recibe es el de enfermería. Le toman el pulso, las vías intravenosas. Luego, según el caso, viene el seguimiento: suministran la medicación, manipulan sondas gastrointestinales, bañan al paciente, le hacen curas, lo acompañan hasta el alta o hasta la muerte. “Si no hubiera personal de enfermería, no habría opción de que funcione un servicio de salud –dice Samir Kabbabe, médico internista y profesor de Medicina Interna de la Universidad Central de Venezuela–. El médico ejerce con el verbo curar; la enfermera con el verbo cuidar”.
La COVID-19 llega a una Venezuela que desde 2001 tiene déficit de personal de enfermería. La OMS establece que debe haber al menos 1 enfermera por cada 250 habitantes. A partir de los datos de la organización, Prodavinci calculó que Venezuela tenía 1 enfermera por cada 880 habitantes en 2001. Hacían falta 70.583 enfermeras adicionales para cumplir el estándar. El déficit era de 71,60%.
Para 2018, últimos datos disponibles, en Venezuela había 1 enfermera por cada 1062 habitantes. El déficit de personal era de 76,46%. Se necesitaban 88.348 enfermeras adicionales para alcanzar el estándar planteado por la OMS. Venezuela contaba con 27.200 enfermeras y debió tener 115.548.
El déficit se nota en los hospitales. Una enfermera contó que antes de la cuarentena atendía entre 30 y 40 pacientes durante un turno en Emergencias, cuando la relación debería ser de 3 pacientes por enfermera. Algunas situaciones ameritan 3 o 4 enfermeras por paciente, según la gravedad de la emergencia.
La falta de enfermeras ha cambiado las reglas de funcionamiento de los hospitales. Un enfermero de un hospital de Caracas afirmó que antes se le prohibía a los familiares permanecer con los pacientes. Ya no.
–Ahora hay un fenómeno: hay más familiares porque no hay personal de enfermería. Buscan y llevan agua hasta la habitación, bañan al paciente, le cambian los pañales. La atención de enfermería es pobre porque uno no puede atender a tantas personas. Prácticamente la atención se limita a la administración de medicamentos, y para los pacientes que están más críticos.
Ana Rosario Contreras asegura que todos los días hay renuncias en los hospitales. La deserción laboral se vuelve inevitable frente al bajo salario, la diáspora y la falta de garantías laborales. La OMS ha dicho que “las condiciones laborales inadecuadas y la utilización inapropiada de los profesionales” obstaculizan la prestación de los servicios necesarios.
El tabulador de sueldo de las enfermeras se rige por grado de instrucción, experiencia y tipo de cargo. En 2011, una enfermera recién graduada de licenciada ganaba el equivalente a 283,54 dólares, mientras que una de técnico superior 266,52 dólares. Una licenciada con posgrado y seis o más años de experiencia –el cargo más alto– ganaba el equivalente entre 304,76 y 609,52 dólares, dependiendo del cargo. Una enfermera técnico superior con uno a cuatro años de experiencia –el cargo profesional más bajo– ganaba entre 266,52 y 533,05 dólares.
El deterioro del sueldo ha sido dramático. En agosto de 2018, las enfermeras con el escalafón más alto ganaban el equivalente a 1,04 dólares mensuales; 0,47 centavos de dólar el escalafón más bajo. En abril de 2020, el sueldo más alto al que puede aspirar una enfermera es de 6,02 dólares al mes.
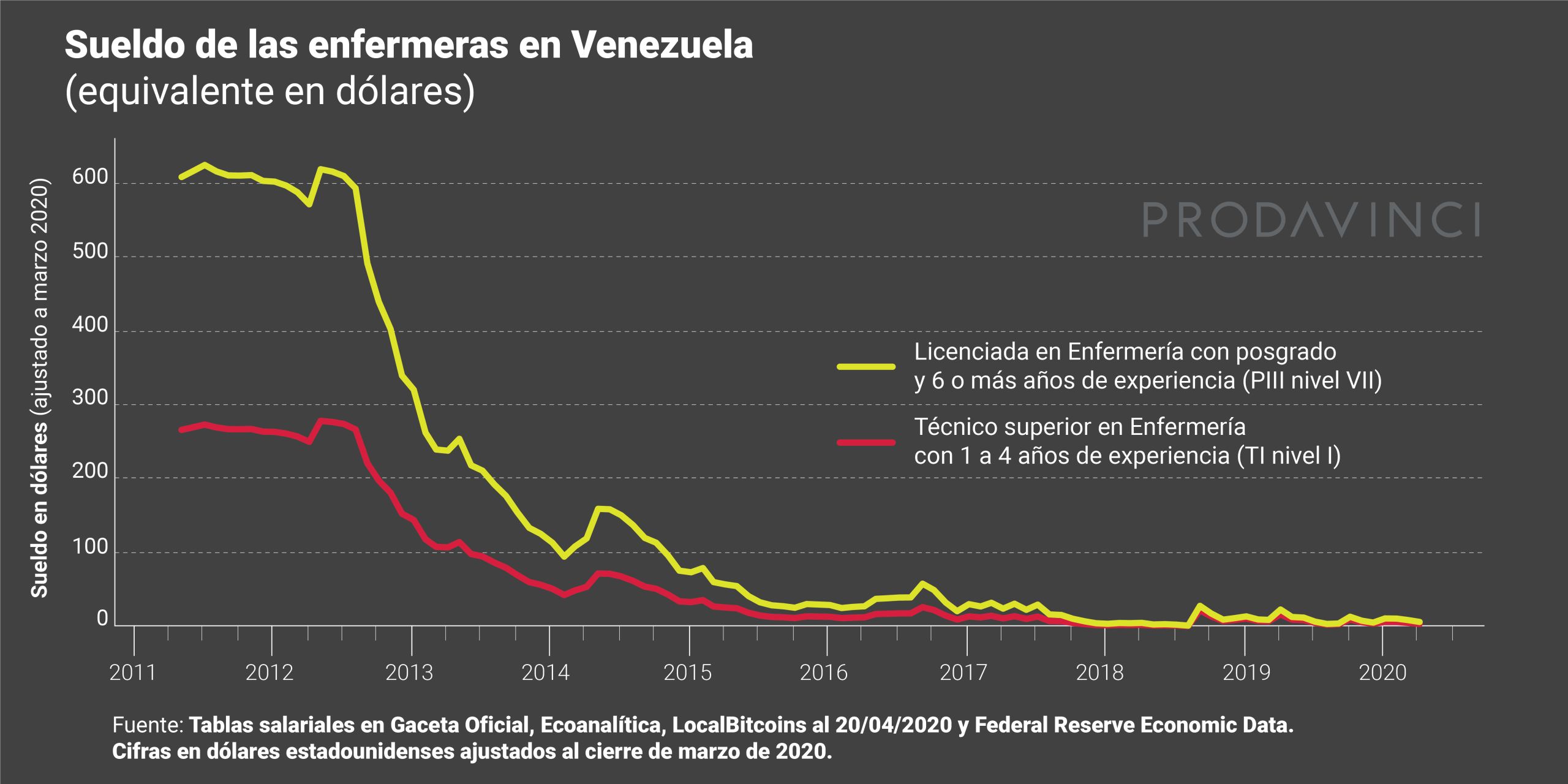
La ley establece que el salario debe acordarse entre la Federación de Colegios Profesionales de Enfermería en Venezuela y el Ministerio de Salud. El Colegio de Enfermería de Distrito Capital ha exigido un salario base de 600 dólares para todos los rangos. El último aumento salarial que recibió el gremio fue una medida presidencial que no se acordó con el sector.
“Yo me pongo a analizar a veces y digo que la inflación es como cuando un virus entra a la computadora y acaba con todo –dice Nancy Montilla, una enfermera jubilada–. Así sucede con mi sueldo”.
Los bajos salarios y la acentuada escasez de personal lleva a los enfermeros y enfermeras a buscar otros empleos. “Hay enfermeras que ni siquiera tienen para comer porque el sueldo no les da –dice Ana Rosario–. A veces la poca comida que se llevan al hospital la comparten con algún paciente que no tiene. La mayoría está sobreviviendo de un segundo trabajo. Algunas decidieron dejar de ejercer y están haciendo cursos de cosmetología; otras están haciendo tortas, vendiendo cigarrillos en la calle. Pasaron a la economía informal para resolver la situación de subsistencia”.
En algunas salas de hospital conviven dos grupos con las mismas carencias. Enfermeras y pacientes venden tortas o galletas para ganar dinero extra.
La experiencia de otros países demuestra que se necesitan todos los recursos humanos disponibles para enfrentar la COVID-19. Ya en 1918, durante la pandemia de la gripe española que mató no menos del 2,5% de la población mundial, la enfermera estadounidense Lillian Wald advirtió: “El lobo está rascando nuestra puerta con la enorme demanda de enfermeras”.
Diez días después de confirmarse los primeros casos de COVID-19 en Venezuela, la vicepresidenta Delcy Rodríguez hizo un llamado “a los profesionales de salud jubilados para que se incorporen en un plan de voluntariado para que, en caso de ser requerido, los podamos convocar”. Pero la situación de las enfermeras jubiladas es similar a la del personal activo.
Isaura Rojas, 70 años, una enfermera jubilada, hace manualidades durante la madrugada para no pensar en lo que le falta. “Uno que es tan coqueto. Yo estaba acostumbrada a usar talco, colonia, crema para las manos. Extraño los labiales. Mi color favorito era el rojo. Ya no compro nada. A veces no tengo ni jabón para bañarme. Extraño mucho la comida. Extraño ir al mercado y poder comprar lo que yo quiera. Ahora dependemos de una caja CLAP. Es fuerte no tener cuando uno ha tenido”.
Isaura trabajó en Cuidados Intensivos y en un hospital psiquiátrico. Su experiencia de 35 años la resume en dos frases: “Trabajar con pacientes psiquiátricos te ayuda a manejar la conducta humana. Aprendes a quitarte un poquito de ese dolor que te producen los pacientes para darle el ánimo que necesitan”. Isaura fue paciente oncológico. No ha podido pagar el examen que mide los índices tumorales en el cuerpo.
Antes de la cuarentena, atravesaba la ciudad y visitaba centros comerciales. Frente a las vitrinas observaba “cosas bonitas”. Se entretenía un rato. Imaginaba que podía comprar. Cuando la noche se montaba sobre la tarde, regresaba a casa y retomaba sus manualidades.

Entrada de la Escuela de Enfermería de la UCV. Fotografía de Alfredo Lasry | RMTF
Entrada de la Escuela de Enfermería de la UCV. Fotografía de Alfredo Lasry | RMTF
La Escuela de Enfermería de la UCV
Dos semanas antes de que la COVID-19 llegara a Venezuela, Maribel Osorio, la directora de la Escuela de Enfermería de la Universidad Central de Venezuela (UCV), convocó a alumnos y profesores a una charla obligatoria en el auditorio. “El personal de enfermería tiene que estar preparado para hacer frente al coronavirus”, dijo.
Maribel quiso ser enfermera desde los quince años. Su mamá también lo era. Reina Osorio se había mudado de Turén, una zona rural del estado Portuguesa, cuando no tenía el bachillerato. Llegó a Caracas con la idea de que el estudio era lo más importante.
Maribel heredó de su madre más que el apellido único. En las tardes de oficio de Reina, en el Hospital Oncológico Luis Razetti, vio la eficacia de la enfermería en tiempos donde los pasillos estaban limpios, las camas tendidas con sábanas, había guantes y mascarillas, hacían operaciones y curas postoperatorias.
Desde 1985 ocupó una de las vacantes en el Luis Razetti. Allí trabajaría 35 años de su vida. Los trasnochos de las guardias la obligaban a debatirse entre comer o dormir cuando llegaba a casa. Esta experiencia le dejó la costumbre de empezar el día a las cuatro de la madrugada.
Maribel ingresó a la Escuela de Enfermería de la UCV en 1994. Su primer cargo fue como profesora de Salud Ocupacional. Catorce años después, en 2008, fue elegida como directora.

Maribel Osorio dentro de la sala de usos múltiples de la escuela, antigua iglesia de los Hermanos de La Salle. Fotografía de Alfredo Lasry | RMTF
Maribel Osorio dentro de la sala de usos múltiples de la escuela, antigua iglesia de los Hermanos de La Salle. Fotografía de Alfredo Lasry | RMTF
La arquitectura de la escuela es ajena a este siglo. Cinco edificios con rasgos góticos y neoclásicos, con pasillos que dificultan el recorrido. Hacia 1933, los Hermanos de La Salle construyeron esta edificación con la idea de instalar un noviciado. “Ahí se formaron congregaciones de hermanos laicos que enviaban a Suramérica, Centroamérica y parte del norte”, dice el historiador David Chacón.
Nunca se construyó la maqueta original del proyecto. Después de una crisis financiera, los Hermanos de La Salle vendieron los cinco edificios construidos a la Universidad Central. El lugar se destinó para el funcionamiento del primer ciclo de Medicina, pero fue abandonado al tiempo. Años después, en 1989, un grupo de enfermeras y médicos pensó que en el sitio podía funcionar una escuela de enfermería. Se elaboró el proyecto y se inauguró en 1992. Fue una de las últimas en conformarse. Ya existían escuelas en Mérida, Zulia, Carabobo, Guárico y Bolívar.

Maqueta original del proyecto de los Hermanos de La Salle. Fotografía del archivo de David Chacón
Maqueta original del proyecto de los Hermanos de La Salle. Fotografía del archivo de David Chacón
Para Maribel, la escuela es como una extensión de Venezuela. Le basta una caminata por los pasillos para observar aulas con menos alumnos, prácticas de laboratorio sin laboratorio, estudiantes y profesionales solicitando papeles para el exterior, deserción estudiantil, renuncias de profesores.
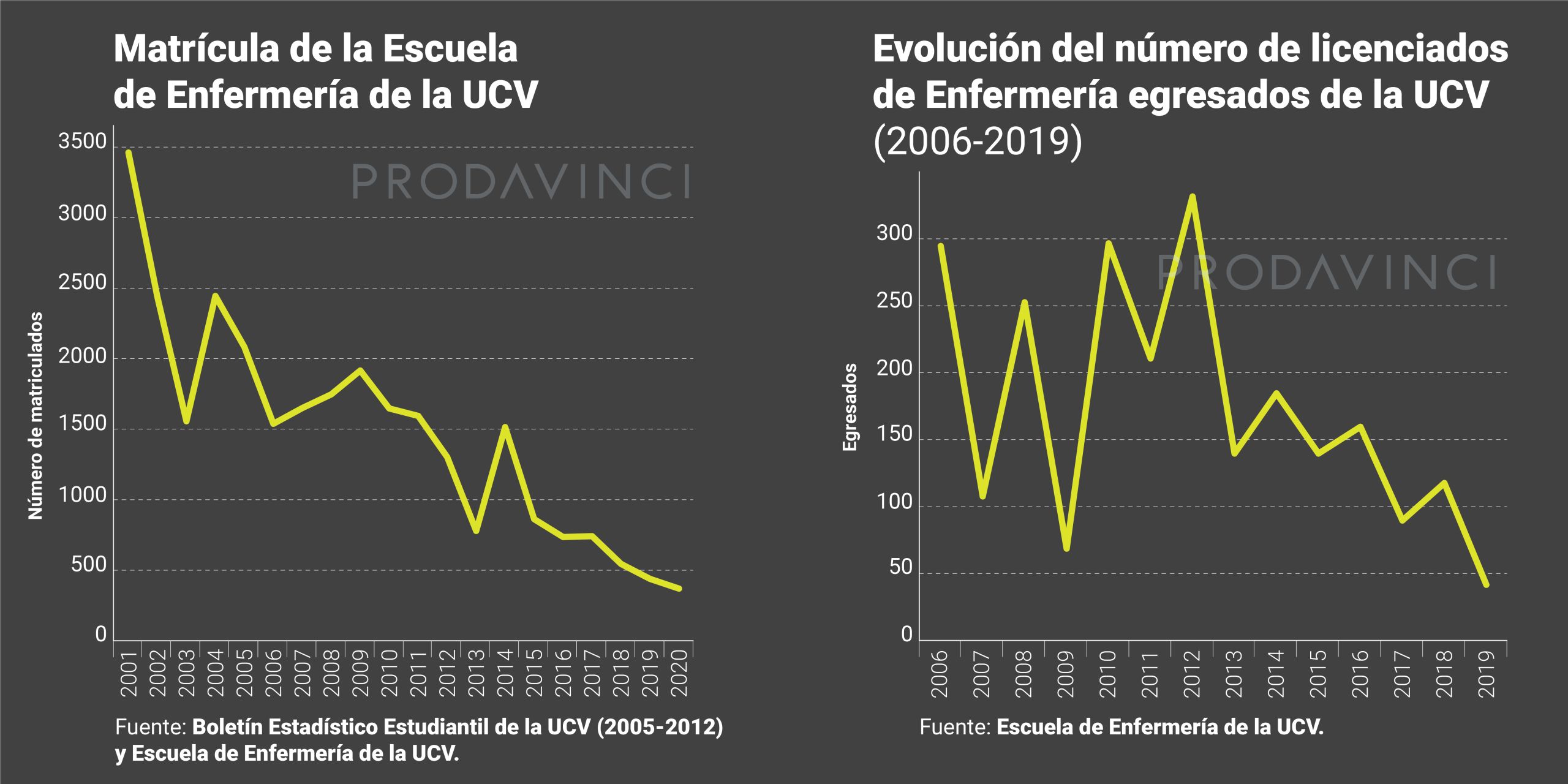
En 2008, durante su primer año de gestión como directora, había 1752 estudiantes y hubo 368 egresados. En 2019, había 443 estudiantes y se graduaron 83. En 2020, solo hay 374 estudiantes. Hay 1225 estudiantes menos que hace diez años.
Los estudios de licenciatura en Enfermería duran cinco años. Cuando se completan seis semestres, se otorga el título de técnico superior.
Desde 2017 hasta 2019, hubo 911 solicitudes de títulos, notas certificadas, pensum y programas de estudio para ejercer en el extranjero. Hay enfermeras que salen del país sin realizar estos trámites.
–El año pasado una de mis estudiantes estaba retirando papeles. Me dijo que se iba del país. “No te vayas, te falta un semestre”, le dije. Me respondió: “Profesora, he vendido tortas, he vendido empanadas, he cosido ropa para no irme del país. Trabajo en la clínica y en el hospital para no irme del país. Pero ahora sí me tengo que ir. Mis padres son dos ancianos y los tengo que cuidar”.
Existen consultoras que buscan atraer fuerza laboral hacia algunos países que tienen demanda. Sirven de enlace entre enfermeros o enfermeras y el país en cuestión. Los países solo les exigen cierto nivel del idioma y algunas certificaciones. Las traducciones de los documentos las realizan los propios consulados.
Hay una tendencia de la nueva generación de enfermería a trabajar a domicilio. En cinco, seis horas de trabajo, consiguen lo que el escalafón más alto de enfermería puede ganar en dos o tres meses de trabajo en un hospital. “Antes todas las enfermeras y enfermeros estábamos en los hospitales, pocos hacíamos cuidados domiciliarios –dice Maribel–. Ahora es distinto. La mayoría de nuestros estudiantes cuidan a pacientes en casas. Los hospitales se están quedando sin gente”.
En las clínicas la política de contratación ha cambiado. Ahora mantienen a un mínimo de personal fijo y si requieren más personal hacen contrataciones temporales.
Hoy los profesores dicen que esos estudiantes que se gradúan no quieren ser docentes. Elizabeth Piña, 63 años, profesora titular a dedicación exclusiva –el escalafón más alto con el máximo de horas– gana el equivalente a 7,60 dólares mensuales. Piña fue fundadora de la escuela y la segunda directora, la primera mujer en ocupar este puesto.
—Para estar aquí hay que subsidiar la universidad –dice Piña–. Nosotros compramos hasta los marcadores.
Los profesores logran el escalafón más alto luego de haber pasado por cinco categorías de docencia universitaria: instructor, asistente, agregado, asociado y titular. Toda una vida de estudios y trabajos de investigación para ascender.

Recientemente, el gobierno pasó una circular a la Facultad de Medicina de la UCV donde convoca a los estudiantes de último año de Enfermería, y a los estudiantes de quinto y sexto año de Medicina, para que se incorporen a las labores sanitarias contra la COVID-19. Aseguran que “la bioseguridad de los estudiantes está garantizada”.
El gobierno le asigna un presupuesto anual a las universidades públicas, incluyendo a las autónomas como la UCV. Pero los montos no se ajustan de acuerdo con la situación económica y pierden valor por la hiperinflación en Venezuela. El presupuesto de la UCV se asigna a las facultades, que dividen sus recursos entre las escuelas que las conforman. La Escuela de Enfermería es una de las seis que dependen de la Facultad de Medicina, que también financia a otros siete institutos. Desde hace cuatro años, la facultad no tiene suficiente dinero. Solo envía unas cuantas resmas de papel a la Escuela de Enfermería. Maribel cuenta que la última petición que le hizo al decano fue un videobeam. Dice que le respondió que el aparato costaba el equivalente al presupuesto anual de la Facultad de Medicina.
Maribel se levanta a las cuatro de la mañana, sale a las cinco y media y toma un autobús para ir a la escuela de lunes a viernes. Recorre más de 25 kilómetros.
–Mi mamá me enseñó que estudiar era muy importante para ascender socialmente. Tengo dos maestrías, dos posgrados, un doctorado y dos posdoctorados. Yo le digo a mi hijo que tiene que estudiar. Pero a veces me pongo a pensar. Tanto que he estudiado en esta vida y tengo un sueldo miserable que no me alcanza para comprarme un par de zapatos. Pero el discurso que le doy a mi hijo es que tiene que estudiar. Ese discurso no lo cambio, pero por dentro tengo un conflicto. “Tienes que estudiar…” ¿Para qué? ¿Para morirte de hambre en este país, donde un profesional no vale nada; de donde tienes que irte con el título a quién sabe qué? Es como una mentira que tú le digas a tu hijo: “estudia para que seas alguien en la vida, para que tengas todo lo que quieras…” Sin embargo, estoy convencida de que hay que estudiar, así nos estemos muriendo de hambre. Porque cuando tú estudias ves la vida de otra manera: la interpretas, la comprendes y la afrontas.

Una enfermera retratada en 2017 por Giovanna Mascetti | RMTF
Una enfermera retratada en 2017 por Giovanna Mascetti | RMTF
Venezuela frente al COVID-19
El mundo vio la epidemia de China, pero no sintió la amenaza real hasta que el número de contagiados colapsó los sistemas de salud más robustos del mundo. Italia y España no tomaron medidas de contención a tiempo y sufrieron los embates de la epidemia. La COVID-19 ha llegado a 213 países, áreas o territorios.
Hasta el 19 de abril, en Venezuela había 256 pacientes confirmados y nueve fallecidos. El gobierno informó que 46 hospitales funcionarán como centinelas, los centros encargados de vigilar y atender a los pacientes durante la pandemia. Luego del anuncio, el personal del Hospital General Dr. José Ignacio Baldó de El Algodonal –uno de los centros de Distrito Capital que figura en la lista y que se especializa en el tratamiento de patologías respiratorias– protestó porque no tenían condiciones para recibir a pacientes con COVID-19.
Hay personal de enfermería en Venezuela que dice no haber recibido nuevos protocolos desde la llegada del COVID-19 al país. Trabajan como siempre en sus turnos: sin barreras de protección ni agua.
—Vemos el caso de Ecuador –dice un enfermero–. El personal de salud está cayendo. Aquí en Caracas la mayoría del personal de enfermería que trabaja en hospitales vive en barrios. Si no estamos protegidos y nos contaminamos, cuando ese virus llegue a la comunidad no va tener control. Es una bomba de tiempo.
En España se han contagiado más de 24.000 profesionales de la salud; en Italia han estimado 11.252. Solo por citar a dos de los países con el mayor número de contagios.
En medio de una pandemia, el personal de enfermería enfrenta otra situación: el miedo. Muchas enfermeras en Venezuela y en el mundo están siendo estigmatizadas por ser personal sensible al contagio. Esto no es nuevo, ha ocurrido durante la actual pandemia de VIH/sida y en otras epidemias como las del ébola.
Así le sucedió a Salomé Karwah, una enfermera de Liberia que sobrevivió al ébola cuando sus padres, un hermano, primos, tías, tíos y sobrinos murieron. La epidemia de 2014 mató a 11.310 personas en África occidental. Karwah fue nombrada persona del año por la revista Time: ayudó a pacientes contagiados cuando muchos profesionales de la salud huyeron por miedo. La tasa de letalidad del ébola era de aproximadamente 50%, el virus podía matar en horas. Tres años después, en febrero de 2017, Karwah dio a luz. Le dieron de alta tres días después, pero a las pocas horas sufrió convulsiones. Cuando regresó al hospital, nadie quería tocar a una sobreviviente de ébola. Murió al día siguiente.
Hans Henri P. Kluge, director regional de la OMS para Europa, dijo en el Día Mundial de la Salud: “Ya es hora de que le demos a la profesión de enfermería el reconocimiento que merece”. En medio de una pandemia global, enfermería constituye el 59% del personal sanitario en el mundo, 90% son mujeres.
Carissa F. Etienne, directora de la Organización Panamericana de la Salud, declaró el 14 de abril que “la COVID-19 todavía no ha golpeado con toda su fuerza en nuestra región, particularmente en América Latina y el Caribe, y esperamos que se intensifique en las próximas semanas”.
Durante la cuarentena, se ha restringido el suministro de gasolina en el país y los bancos están cerrados. El personal de enfermería tiene que ir a sus guardias a pesar de las dificultades para conseguir transporte y pagar pasaje. Una enfermera comentó que trabaja en un hospital donde hay civiles armados simpatizantes del gobierno. Vigilan todas las actividades. El personal del hospital no denuncia por miedo a represalias.
Un enfermero dijo que existe el riesgo de que muchos de sus compañeros no vayan a trabajar si los hospitales colapsan con casos de COVID-19. “Cuando hay una situación de este tipo y el país requiere que uno dé la cara, salga adelante y enfrente esta situación, uno sí es necesario. Pero cuando reclamamos un beneficio, una reivindicación, que nos ajusten el salario, el gobierno nos ignora”.
Pero hay otros que irán.
“Mi deber como profesional de la salud es enfrentar esta situación. No tengo opciones. No me puedo esconder debajo de la cama. Tengo que asistir a la gente. Y rogar a Dios que no me pase nada”.
***
Algunas enfermeras y enfermeros entrevistados para este trabajo pidieron no ser identificados.
Las cifras en dólares en este trabajo están ajustadas a marzo de 2020, excepto cuando se indique lo contrario. Las tablas salariales de las enfermeras de diciembre de 2018 y enero de 2019 fueron calculadas con base en el aumento del salario mínimo.
Créditos
Jefatura de diseño: John Fuentes
Edición: Ángel Alayón, Oscar Marcano y Valentina Oropeza
Director de fotografía: Roberto Mata
Texto: Ricardo Barbar
Fotografías: Alfredo Lasry y Giovanna Mascetti | RMTF, David Chacón
Ilustraciones: Jenő Doby (ilustración de Ignác Semmelweis), Wellcomecollection.org (ilustración de Florence Nightingale)
Análisis de datos: Salvador Benasayag
Caracas, jueves 23 de abril de 2020.

