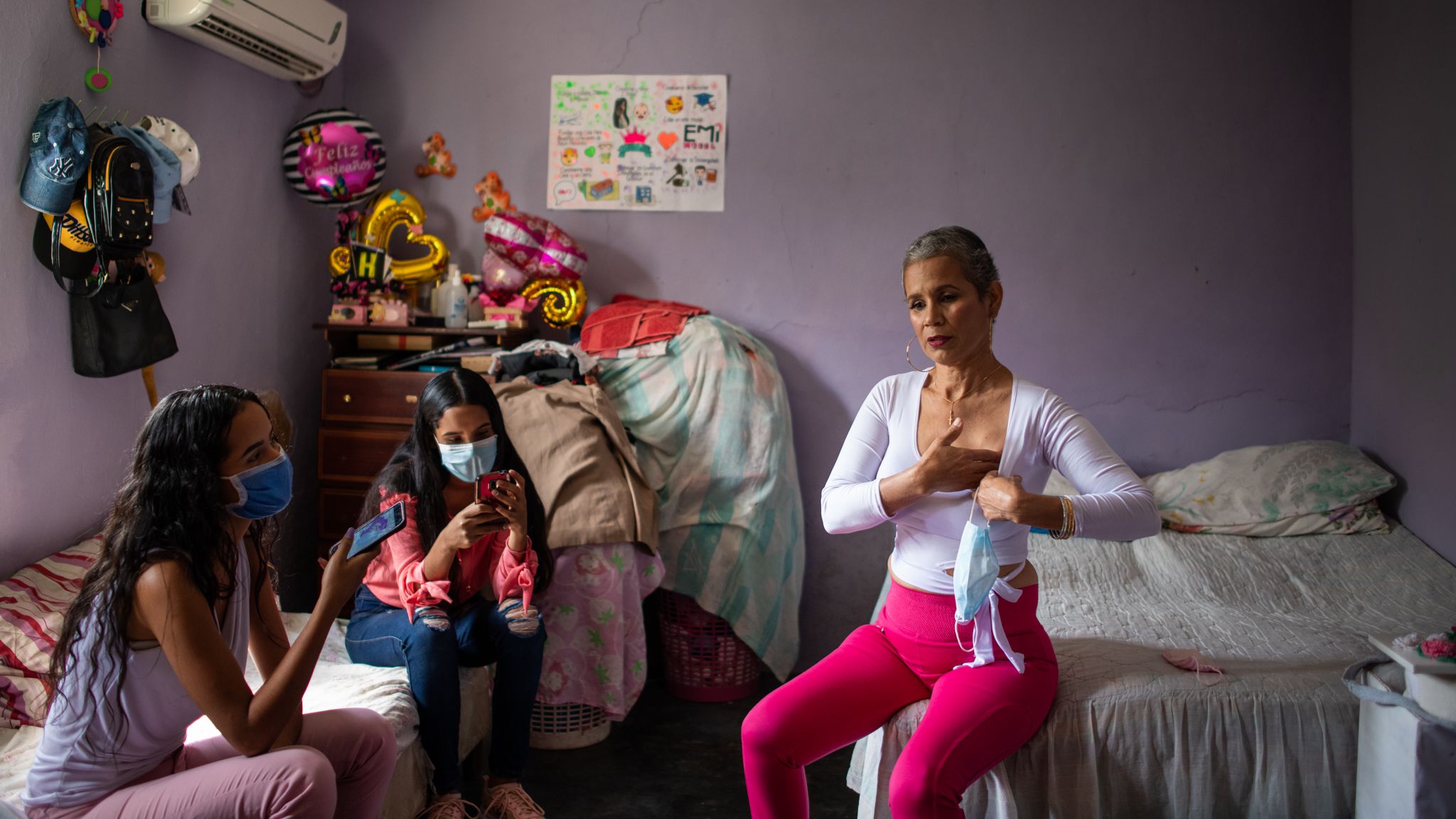


Por Ricardo Barbar
Por casi 100 años se creyó que amputar el seno completo y otras partes del cuerpo era la única manera de curar el cáncer de mama. Hoy existe una cirugía menos invasiva, la cirugía preservadora, pero en Venezuela la dificultad de un diagnóstico oportuno y la falta de radioterapia obliga a los cirujanos a retomar las amputaciones de seno.
Adriana Alastre pidió una cicatriz bonita: “Cuidado con coserme feo”, dijo en broma. “No te preocupes”, respondió la cirujana, “yo soy muy femenina”. En una sala del Hospital Central de Valencia, mientras alguien apuntaba sus datos para la solicitud de una biopsia, Adriana vio unas bolsas transparentes.
—¿Y esas bolsas? ¿Qué van a meter ahí? —preguntó.
—Tu seno, cuando te lo quiten.
—Pero lo van a tapar, ¿verdad?
—No, eso va así.
—¿Y a quién se lo van a dar?
—A tu familia para que hagan la biopsia.
Adriana pensó que su hija de 18 años se iba a asustar. “Una cosa más que superar”, se dijo.
Dos oncólogos, uno de ellos cirujano, le habían dicho que podía elegir una cirugía preservadora, la posibilidad que permitía a Adriana conservar su seno en lugar de someterse a un proceso invasivo conocido como “mastectomía radical modificada”. La opción preservadora era posible porque había descubierto y tratado su cáncer a tiempo y el tratamiento de quimioterapia redujo el tumor en casi 80%. Casos como el suyo se consideran candidatos para cirugía preservadora y son cada vez menos vistos en Venezuela, según dijeron varios cirujanos oncólogos. La mayoría de los pacientes acuden a la consulta sin posibilidad de tomar la opción preservadora.
“Casi todo el tiempo hago mastectomías radicales. Es una tragedia que a una paciente se le pueda preservar el seno y no puedas hacerlo”, dijo Maybell Nieves, cirujano oncólogo del Servicio de Patología Mamaria del Hospital Universitario de Caracas.
Adriana aceptó perder su seno. El sistema de salud pública en Venezuela no le garantizaba las condiciones para optar por una cirugía preservadora.
La primera mastectomía registrada en la historia ocurrió en el 500 a. C. y fue una mutilación. Heródoto cuenta la historia de la reina persa Atosa, quien a sus 36 años tenía un seno desfigurado por tumores sangrantes. La vergüenza la llevó a ocultarlo debajo de sábanas y a no contarle a los médicos del reino. En un momento de furia, le ordenó a un esclavo que le cortara el seno afectado, dice Siddhartha Mukherjee en su biografía sobre el cáncer, El emperador de todos los males. No existía la anestesia y el cuchillo era el bisturí de la época.
Un heredero de estas prácticas le dio un nombre a la técnica quirúrgica. William Halsted, un médico cirujano estadounidense nacido a finales del siglo XIX, es recordado por haber utilizado cocaína como analgésico quirúrgico, por operar la vesícula biliar de su madre sobre la mesa de una cocina y por transfundir su sangre a su hermana en tiempos en los que se desconocían los tipos sanguíneos. Pero Halsted es aún más recordado por acuñar el término mastectomía radical en operaciones de cáncer de seno. Había un fundamento en aquella acepción: el término radical en su origen latino significa “raíz”. La cirugía radical pretendía, en definitiva, erradicar el cáncer de raíz.
Halsted creyó que cortar más detenía la propagación del cáncer. Entonces empezó a probar: extirpaba la mama, los ganglios linfáticos de las axilas y el pectoral mayor. Se realizaron cirugías en las que se amputaba el hombro, partes del esternón, clavícula y costillas. Las mujeres sufrían cirugías desfigurantes y tardaban meses, incluso años, en recuperarse. Halsted pensaba que ese era el costo para obtener la cura. Aquello de no quitar más tejido para no desfigurar a las mujeres se consideraba un acto de “bondad errónea”.
Pero Halsted ignoraba muchas cosas acerca del cáncer de mama: los estadios de la enfermedad, si el tumor estaba localizado en el seno o si había hecho metástasis en otros órganos al momento de la operación. Aun cuando se amputara el seno, si el cáncer estaba avanzado la operación no lograba su objetivo. Halsted murió en 1922 con la idea de que su cirugía radical funcionaba y su legado tuvo mayor éxito en las décadas de 1950 y 1960.
William Halsted (1922) retratado por John H. Stocksdale | U.S. National Library of Medicine
William Halsted (1922) retratado por John H. Stocksdale | U.S. National Library of Medicine
En el transcurso de la historia las enfermedades que padecían las mujeres recibieron menor atención. Los avances en este campo de estudio fueron lentos. Incluso había poca cobertura en la prensa. Según la periodista Kate Pickert, algunos medios como The New York Times censuraban publicaciones sobre la enfermedad por incluir la palabra seno. Fue a mitad del siglo XX cuando aumentó la inversión en investigaciones para este tipo de cáncer, luego de que asociaciones de mujeres recogieron dinero para los estudios. Aunque los hombres también pueden padecer cáncer de seno, el 99% de los casos se detectan en mujeres.
Pickert cuenta que en la década de 1970 las biopsias de seno se practicaban bajo anestesia. Cuando las mujeres despertaban sentían su pecho y veían el reloj: si había pasado una hora el tumor era benigno, si la cirugía había tomado más tiempo le habían practicado una mastectomía radical. Médicos y pacientes criticaban el procedimiento porque dejaba en manos de los cirujanos una decisión que debía ser de la paciente. La idea de preservación en la cirugía de mama se consideró por mucho tiempo una cura incompleta. Hubo controversia en el campo de la cirugía entre quienes defendían la cirugía radical y quienes creían que podía evitarse.
No fue sino hasta 1981 cuando dos cirujanos consiguieron darle un giro al pensamiento de Halsted y terminaron por impulsar las ideas preservadoras que, por décadas, postularon otros colegas.
El estadounidense Bernard Fisher, graduado en la Universidad de Pittsburgh bajo la tradición halstediana, cuestionó los fundamentos de la cirugía radical. Fisher creía en la evidencia científica, entonces hizo lo que no había hecho Halsted: diseñó un ensayo aleatorio para evaluar la eficacia de la cirugía radical aun cuando esto significaba ir contra cirujanos y académicos de la época. El estudio —que tardó diez años en reunir a las mujeres para el experimento— incluyó varios tipos de pacientes: un grupo al que le practicaron cirugía radical; al segundo, mastectomía simple y al tercero, la mastectomía pero con radiación. El resultado arrojó que los índices de reincidencia, muerte y metástasis por cáncer de mama eran idénticos entre los grupos. Fisher demostró, además, que las células cancerígenas se podían propagar desde el comienzo de la enfermedad, y no lentamente y en la etapa final del cáncer como Halsted creía. En casi 100 años, desde la descripción de la teoría hasta la práctica de la cirugía radical, alrededor de 500 mil mujeres habían sufrido operaciones desfigurantes que no brindaban los beneficios que Halsted y sus seguidores señalaban.
Un grupo de médicos italianos encabezado por el cirujano Umberto Veronesi terminó por debilitar la tradición de Halsted. Veronesi se enfrentó a la creencia de que la cirugía otorgaba cura a los pacientes, mientras que la quimioterapia se reservaba para casos avanzados. Cirujanos y quimioterapeutas se despreciaban y trabajaban por separado. Veronesi trabajó con Gianni Bonadona, un quimioterapeuta que logró que la National Institutes of Health de Estados Unidos le otorgara un contrato para realizar un ensayo. En 1975, presentaron los resultados: casi la mitad de las mujeres no tratadas con ninguna terapia había sufrido recaídas. En contraste, alrededor de una de cada seis mujeres tratadas con quimioterapia no registró reincidencia. Luego de años de trabajo, Veronesi y su equipo comprobaron en 1993 que la cirugía preservadora, menos invasiva y contraria a la cirugía radical, más radioterapia evitaba reincidencia. La técnica preservadora, llamada cuadrantectomía, consiste en extirpar solo un cuarto del seno, la zona donde está el tumor y el tejido canceroso.
Tanto Veronesi como Fisher concluyeron que el éxito de la operación preservadora requería tratamientos complementarios.
De izquierda a derecha: Bernard Fisher y Umberto Veronesi. Créditos: National Cancer Institute
De izquierda a derecha: Bernard Fisher y Umberto Veronesi. Créditos: National Cancer Institute
La idea de la cirugía preservadora finalmente fue acogida con beneplácito en el mundo de la cirugía oncológica. La técnica de Halsted no fue del todo desechada, pero se cambió y ahora tiene un apellido: “mastectomía radical modificada”. Este procedimiento contemporáneo consiste en extirpar el seno y los ganglios linfáticos, pero no otras partes del cuerpo.
Los cirujanos oncológicos evitan la cirugía radical modificada. En Venezuela, las amputaciones de seno por cáncer han aumentado en los últimos años.
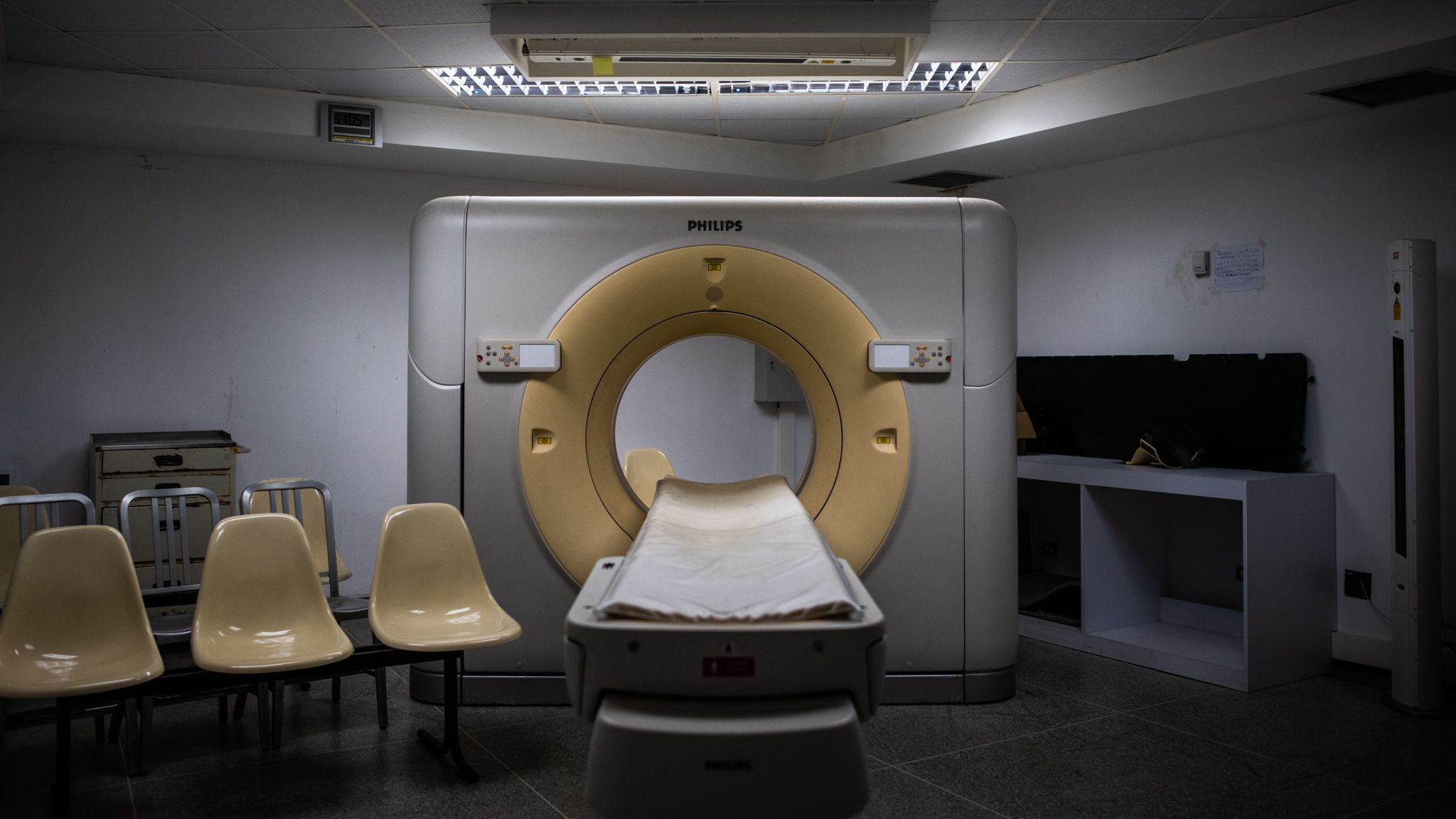
Tomógrafo del Hospital Luis Razetti. Está inoperativo desde 1999 luego de una inundación durante el deslave de Vargas. Fotografía de Gaby Oráa | RMTF
Tomógrafo del Hospital Luis Razetti. Está inoperativo desde 1999 luego de una inundación durante el deslave de Vargas. Fotografía de Gaby Oráa | RMTF
2
¿Por qué en Venezuela se amputan senos cuando pudieran preservarse?
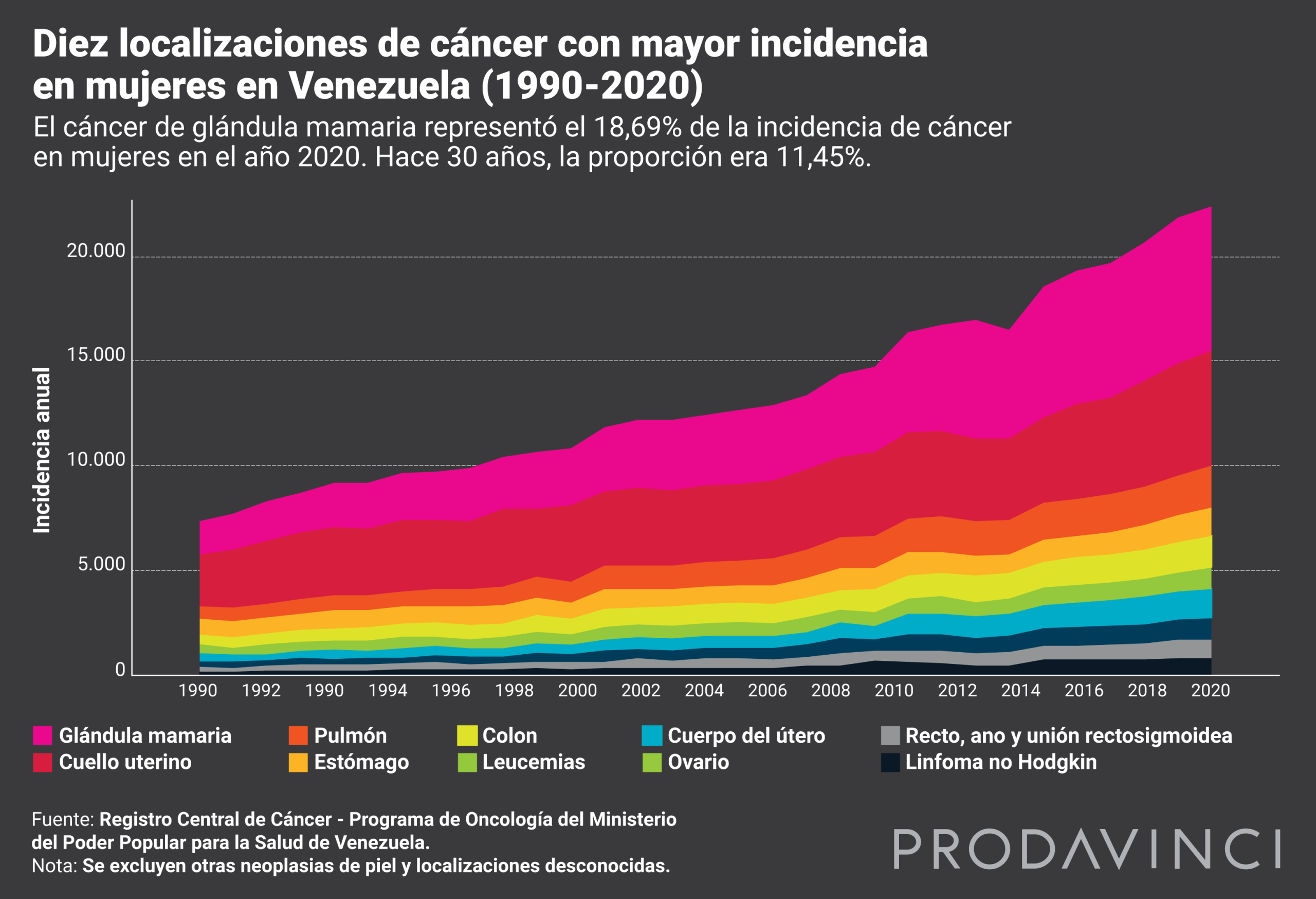
El cáncer es la segunda causa de muerte en Venezuela, según la Organización Panamericana de la Salud. El de mayor incidencia en mujeres es el de seno, según datos de Luis Capote Negrín, cirujano oncólogo, epidemiólogo y coordinador del Registro Central de Cáncer de Programa de Oncología del Ministerio de Salud. Este ministerio no mantiene una publicación periódica sobre incidencia de cáncer. En relación a la mortalidad, el último anuario fue publicado en 2014.
Maybell Nieves, cirujana oncóloga, aprendió del propio Veronesi la idea de la cirugía preservadora. En 2011 hizo un posgrado en el Instituto Europeo de Oncología de Milán. Regresó a Venezuela en 2013 y se incorporó al Hospital Universitario de Caracas en 2014. Le impactó encontrarse con un hospital distinto al que recordaba: esterilizaban las compresas usadas en cirugías y las reutilizaban, el robot Da Vinci para cirugías estaba inoperativo, había déficit de profesores y residentes, posponían las cirugías por problemas con el aire acondicionado o por falta de anestesiólogos.
Aun con esos contratiempos, en aquel momento se operaban, semanalmente, entre cuatro y cinco pacientes. Casi siempre esperaban dos semanas para someterse a una cirugía en el hospital. En 2020, según Nieves, hubo mujeres que esperaron seis meses por una operación o que nunca lograron que les asignaran un turno quirúrgico. Algunas mujeres tenían lesiones de un centímetro y cuando volvieron a consulta, meses después, el tumor ya medía cinco centímetros. Nieves dijo que desde mayo de 2021 las operaciones están suspendidas. Ella es la única médico cirujana en el Servicio de Patología Mamaria del Hospital Universitario. Hace poco tenía una residente, pero emigró.
Nieves suspendió consulta durante los primeros dos meses de pandemia en Venezuela (marzo y abril de 2020). Cuando manejaba hacia el hospital, incluso con salvoconducto, los funcionarios de seguridad no la dejaban pasar las alcabalas. Durante ese tiempo dejó de evaluar a los pacientes, quienes le contaron que tampoco a ellos les permitían cruzar las alcabalas; otros no continuaron su tratamiento por miedo al nuevo virus. Nieves retomó las consultas en las semanas en las que el gobierno flexibilizó el confinamiento, pero la pandemia sumó retrasos a los que ya existían. Hay pacientes a quienes les han cancelado la cirugía en el último momento, incluso hasta seis veces. “Para una mujer es demasiado estresante tener un cáncer de mama y a eso se le suma el estrés de vivir en Venezuela”, dice.
Nieves quiso hacer algo por sus pacientes. Conversó con la administración del centro privado donde trabajaba para buscarles alguna opción. Accedieron a recortar el monto de la factura para operaciones de cáncer de seno.
Maybell Nieves retratada por Gaby Oráa | RMTF
Maybell Nieves retratada por Gaby Oráa | RMTF
La situación en los dos oncológicos de Caracas es similar a la del Universitario. Los doctores Álvaro Gómez, del Hospital Oncológico Padre Machado, y Gabriel Romero, del Hospital Luis Razetti, son jefes del Servicio de Patología Mamaria. Han visto el cambio desde Halsted hasta Veronesi y también el declive de hospitales que alguna vez fueron referencia en oncología.
Gómez ha notado que “el volumen de pacientes vistos y el volumen de pacientes operados es ostensiblemente menor que antes de la pandemia”. Dice que “los procedimientos radicales en mastectomías han aumentado no tanto por falta de radioterapia, que sí influye, sino más bien por un diagnóstico tardío o falta de acceso a un diagnóstico temprano”. Las más perjudicadas, según Gómez, son las personas de bajos recursos que dependen de un Centro de Diagnóstico Integral, de un hospital oncológico, que no tienen acceso a una mamografía, uno de los estudios más sencillos.
El Oncológico Padre Machado, donde antes iban médicos extranjeros a formarse en los posgrados, no tiene mamógrafo desde hace cinco años, señala Gómez. Tampoco tiene equipos operativos para hacer tomografías o ecos. El centro tiene patólogos, pero no tiene Anatomía Patológica: es decir, cuentan con los profesionales para hacer biopsias, pero no con los equipos para realizarlas. En consecuencia, no pueden hacer diagnósticos.
Álvaro Gómez retratado por Gaby Oráa | RMTF
Álvaro Gómez retratado por Gaby Oráa | RMTF
Tampoco en el Luis Razetti. Cada mañana, cuando Romero llega al hospital, ve una numerosa fila de personas que sabe que no pueden atender.
—La pandemia agravó los problemas que ya existían. En 2018 realizábamos más o menos 3900 consultas anuales. En 2020 no llegamos a las 1500. Casi el 90% de las cirugías que hacemos son mastectomías radicales modificadas. Al menos 50% pudieron ser candidatas para una mastectomía preservadora. Es horrible saber que a un paciente se le pudo preservar el seno. Estamos en un atraso total.
Romero recuerda que en 1980, cuando era residente del Oncológico Luis Razetti, operaban más de 12 pacientes a la semana. Ahora operan uno o dos casos semanales y cuatro en situaciones excepcionales. De cinco quirófanos, dos están habilitados. Pero utilizan solo uno por falta de personal.
—Ves a un paciente que tiene un tumor que va creciendo, va creciendo; ves que se está muriendo, se está muriendo hasta que murió. Luego viene el siguiente: es como si uno a uno bajaran por un tobogán. A cada rato mueren pacientes que tienen buen pronóstico.
Gabriel Romero retratado por Gaby Oráa | RMTF
Gabriel Romero retratado por Gaby Oráa | RMTF
A 167 kilómetros de Caracas, Marcos Guerra, cirujano oncólogo, es el jefe del Servicio B de Cirugía General del Hospital Central de Valencia, en el estado Carabobo. Como la doctora Nieves, Guerra estudió en el Instituto Europeo de Oncología de Milán. No vio clases con Umberto Veronesi, pero entraba a los quirófanos a escuchar a uno de los referentes de la cirugía preservadora.
Cuando se inició la pandemia, Guerra comenzó a recibir más pacientes de lo usual. Venían del Hospital Oncológico Doctor Miguel Pérez Carreño, donde suspendieron la atención a nuevos pacientes con cáncer. Marcos es también uno de los médicos que atendió el caso de Adriana.
—El año pasado fue catastrófico. El hospital es centinela y se tuvo que hacer una reprogramación para evitar contagios hasta que se habilitó un área del edificio para pacientes covid. El grueso de las consultas que vemos en el hospital es de cáncer de mama.
Marcos Guerra retratado por Gaby Oráa | RMTF
Marcos Guerra retratado por Gaby Oráa | RMTF
Guerra y otros dos cirujanos oncólogos son los únicos en el servicio de Cirugía. En el hospital hay tres quirófanos inoperativos y cuatro activos que se reparten entre las especialidades. Solo tiene uno asignado para sus operaciones los martes y viernes.
—A finales del año pasado, reabrieron los quirófanos del Oncológico Pérez Carreño. Sin embargo me siguen llegando pacientes de allá que requieren cirugía.
Los pacientes que necesitan una operación se acumulan y en el hospital a veces tienen que hacer jornadas especiales los sábados. Han operado hasta a ocho pacientes para que la lista de espera no aumente. “El 98% de las cirugías que hago son radicales”, dijo Guerra.
Tomógrafo del Hospital Luis Razetti, área de Radiología General. Está inoperativo desde hace un año por falta de mantenimiento. Fotografía de Gaby Oráa | RMTF
Tomógrafo del Hospital Luis Razetti, área de Radiología General. Está inoperativo desde hace un año por falta de mantenimiento. Fotografía de Gaby Oráa | RMTF
3
¿La pandemia aumentó la probabilidad de hacerle a una paciente una mastectomía radical en lugar de una cirugía preservadora? Los médicos dicen que sí, porque los enfermos retrasaron sus diagnósticos, sus exámenes preoperatorios, sus tratamientos, sus cirugías y tuvieron problemas para desplazarse por falta de transporte público y gasolina. Pero esta no fue la única causa. Maybell Nieves, Álvaro Gómez, Gabriel Romero y Marcos Guerra dijeron que desde hace años practicaban mastectomías radicales modificadas en personas con posibilidad de una cirugía preservadora.
En los hospitales los médicos no tienen equipos ni insumos para hacer diagnósticos, así que solo pueden aceptar pacientes que ya tengan uno. El diagnóstico tardío aumenta las probabilidades de que el cáncer se desarrolle y sea más difícil de curar. Un diagnóstico a tiempo incrementa las posibilidades de supervivencia. Pero en Venezuela, no hay un programa de diagnóstico nacional ni un plan de pesquisa de cáncer en los hospitales. Solo las clínicas privadas y algunas sociedades dedicadas al despistaje y/o tratamiento de la enfermedad tienen la capacidad de hacer diagnósticos.
“El cáncer es curable si se diagnostica a tiempo” es el lema de la Sociedad Anticancerosa de Venezuela (SAV). Su presidente, Cono Gumina, médico gastroenterólogo, dice que debido a la pandemia suspendieron la clínica de diagnóstico gratuito desde finales de marzo a octubre de 2020, uno de los pocos programas que hay en el país.
—Tuvimos que cerrar el programa de diagnóstico precoz porque todo el presupuesto fue desviado para el diagnóstico de covid-19. Este año, el problema se nos va a presentar con el tratamiento de un paciente al que se le diagnostica un cáncer.
A pesar de las dificultades del 2020, la sociedad ayudó a operar a 104 pacientes con cáncer de seno.
El 2 de febrero de 2021, Carissa F. Etienne, directora de la OPS, pidió “particularmente en las Américas” que no olvidaran otras enfermedades, como el cáncer, mientras se combate el covid-19. “Para los pacientes con cáncer, la falta de diagnósticos, tratamientos y medicamentos puede ser mortal”, dijo.
El programa Ayuda Integral al Paciente Oncológico para cáncer de seno es el único programa de la SAV que, mediante convenios con clínicas privadas, les da a los pacientes de forma gratuita toda la cadena de tratamiento: estudios de imágenes, quimioterapia, radioterapia, rehabilitación física y psicológica, estudios de marcadores tumorales, entre otros. Es una de las pocas posibilidades de ser diagnosticado y tratado de cáncer en un país que está en emergencia humanitaria compleja desde 2015.
En el interior del país los programas de ayuda son escasos. Los pacientes viajan a otras ciudades donde buscan ser atendidos en hospitales que les piden un diagnóstico y exámenes para poder abrirles una historia médica. Otros pacientes no pueden desplazarse y buscan ayuda en redes sociales.
Yaritza Figueroa, 50 años, vive en el estado Monagas y está tratando de curarse de un segundo tumor en el seno. Le detectaron el primero en 2013 y se lo redujeron en 2014 con ocho ciclos de quimioterapia. En aquella ocasión, el esposo de Yaritza pagó todo. Le sugirieron una cirugía, pero no consiguió los recursos. En 2018 reapareció un cáncer más agresivo. En 2020 le ocurrió algo que no le había sucedido: su seno sufrió sangrados en tres oportunidades.
Cuando un tumor invade una parte del cuerpo, puede crecer tanto que rompe la piel y produce sangrados, también llamadas ulceraciones. Esto ocurre porque los tumores crean nuevos vasos sanguíneos que son más frágiles y tienden a romperse. El estadio de la enfermedad en estos casos es avanzado y los pacientes deben hacer quimioterapia para reducir el tumor, luego someterse a cirugía y demás tratamientos.
Yaritza ha sangrado mientras se baña, mientras está sentada; a las seis de la tarde, a la una de la mañana. Los sangrados ocurren en cualquier momento. Estos episodios le bajan la hemoglobina —en una ocasión le llegó a seis gramos por decilitro, cuando lo normal es por encima de 12—. Algunas veces, por falta de transporte y de dinero, ha regresado caminando de madrugada desde el hospital, luego de ser asistida por un sangrado.
Después del último episodio, los médicos advirtieron que era urgente que hiciera quimioterapia. Logró completar su ciclo con ayuda de sus familiares. Debió someterse a cirugía en un máximo de tres meses luego de la última quimio. Ya pasó ese período, pero continúa recolectando en las redes sociales los 4000 dólares necesarios para tratar de someterse a la operación.
La situación fue distinta para Adriana.
En diciembre de 2019 sintió un ardor y pinchazos en su seno. Acudió a la Fundación de Lucha Contra el Cáncer de Mama (Funcamama), una posibilidad más económica que ir a un centro privado. Ese día la médico vio algo mientras realizaba la ecografía. No nombró la palabra cáncer.
—Hay un nódulo. No es grande, no es alarmante, pero es sólido.
Adriana salió de la consulta y caminó por una larga avenida. Pensaba en la muerte, en sus dos hijas de 15 y 18 años, en el dinero que debía completar para cubrir los exámenes. Se sacó los lentes y comenzó a llorar.
Durante las semanas siguientes, pidió un dólar a cada miembro de su familia. Consultó a un médico cirujano que le realizó un nuevo eco y una biopsia. Solo la biopsia le costó 100 dólares, el equivalente a más de cinco años de su salario como maestra.
El 18 de marzo de 2020, recibió una llamada:
—Señora Adriana, está listo el resultado de su biopsia. Necesitamos que pase por la consulta —dijo la secretaria.
—De verdad es difícil que pueda ir por la pandemia y el transporte.
—Pero necesitamos que venga.
—¿Me puede pasar al doctor?
—Hola, Adriana… No, no es ético que te diga el resultado por teléfono. Te voy a mandar los salvoconductos por WhatsApp, pero necesito que vengas para la consulta. No, no puedo decirte por teléfono…
Adriana lloraba: le pedía que por favor le dijera, que lo autorizaba a dar el resultado.
—¿Estás en tu casa? Bueno, está bien. La biopsia dio positivo. Estás a tiempo, tienes un buen diagnóstico, pero necesito que vengas a la consulta para conversar sobre lo que tenemos que hacer.
Adriana tenía un adenocarcinoma ductal infiltrante en grado 2. Los estadios del cáncer van del 0 al 4 de acuerdo con su gravedad.
El cirujano la refirió a un médico oncólogo: son ellos los que prescriben el tratamiento para la quimioterapia. Adriana pensó en los gastos, sacó cuentas. Se despidió del médico y le dijo que no podía pagar más las consultas. Buscaría una opción más económica fuera de esa clínica.
Pasó semanas en casa.
Pensaba en la situación del país y en la nueva pandemia. En su fe: “Dios, tanto que te pedí que me protegieras y me abandonaste. Si tú no me vas a acompañar, mándame a buscar cuando quieras. Si me vas a acompañar, haz que me levante de esta cama y cambie mi forma de pensar”.
Tres meses después del primer eco, Adriana no tenía médico oncólogo. Las clínicas restringieron las consultas por la pandemia. Decidió llamar a Funcamama y pedir una cita. Le dijeron que debía llegar temprano porque el médico atendía un día a la semana y a un máximo de tres pacientes. Pidió de nuevo un dólar a cada miembro de la familia.
El día de la consulta se levantó temprano y se montó en un camión cava repleto de personas. La escasez de gasolina empeoraba la crisis de transporte. El médico le había dicho que se cuidara del covid-19 porque era una paciente de alto riesgo.
Llegó a Funcamama entre las primeras pacientes. El médico oncólogo le repitió lo que le había dicho el anterior, que tenía buen pronóstico. “Serán seis sesiones de quimioterapia”, le dijo. Llenó una ficha farmacológica para que Adriana solicitara el tratamiento en el seguro social. Funcamama no aplica tratamientos ni hace cirugías, por lo que debía ir a un centro de salud privado. El Oncológico Pérez Carreño de Valencia permanecía cerrado. Debía pagar en cada sesión de quimio, cada 21 días, 120 dólares solo por el servicio de la aplicación de los medicamentos. El costo sería mayor si el seguro social no le daba los fármacos completos. Adriana explicó que su salario era de un dólar y medio al mes. El médico le prometió que hablaría en la unidad oncológica para que le redujeran el costo de cada ciclo a la mitad.
Se aplicó la primera quimio a sus 54 años de edad. Sufrió diarrea por días; luego estreñimiento. El cabello se le caía, caminaba pocos pasos y se desmayaba. En esos 21 días para la próxima quimio, habló con homeópatas, nutricionistas y colegas. Ella manifestaba que no quería continuar, que le recomendaran algún tratamiento alternativo. Ellos la alentaban: le decían que no abandonara.
—Yo andaba buscando aliados, pero toditos me tiraban al pozo.
El tratamiento contra el cáncer implica destrucción, y eso era lo que Adriana sentía en su cuerpo. Destrucción de esas células cancerígenas que crecen atípicamente. El tratamiento no distingue entre células, por eso mata también células sanas. De cierta forma, la quimioterapia es un veneno que tolera el cuerpo.
Adriana pensó que podía morir si no continuaba el tratamiento y decidió avanzar. En casa, su familia compraba agua en bidones por falta, desde hace años, del servicio corriente; le preparaba cremas y otros alimentos. Cambiaron la forma de cocinar cuando empezó a escasear el gas. En las calles, los vendedores ofrecían un paquete de leña por un dólar. Ellos preferían recolectarla en el patio de su casa o en el de algún vecino, y encendían fogones.
Adriana se adaptó mejor a las siguientes sesiones de quimio, pero se le sumó una nueva angustia cuando su hija volvía del seguro con los medicamentos incompletos.
“Tuve que comprar la cuarta, quinta y sexta quimio porque el seguro social no me las dio. Había hecho amistad con pacientes, entonces intercambiaba medicamentos o se los compraba más económico”.
Desde 2007, el seguro social es responsable de adquirir y distribuir de forma gratuita los medicamentos de alto costo, una categoría que incluye, entre otros, a los fármacos oncológicos. El seguro los reparte a través de las Farmacias de Alto Costo, tanto para pacientes del sector público como del privado. Funcionó bien durante años, según recuerda Cono Gumina y varios médicos, pero la situación empeoró después. En 2018 una mujer mostró su seno ulcerado en señal de protesta contra el sistema de salud y el seguro social que no atendió su caso. Elizabeth Salazar murió un año y medio después en Colombia, donde fue a recibir tratamiento. Varios médicos dijeron que actualmente el seguro otorga la mayoría de los medicamentos de un récipe oncológico. Sin embargo, no siempre es suficiente. El 27 de mayo hubo una protesta de pacientes y sobrevivientes de cáncer en las afueras del Ministerio de Salud en Caracas. Denunciaron que el seguro social no les otorga los tratamientos completos.
El 30 de noviembre de 2020, Adriana finalizó su quimioterapia. En enero, se sintió motivada el día de consulta con el médico oncólogo: “Tu seno está bien, voy a hablar personalmente con el cirujano para una mastectomía preservadora. Que no te vayan a quitar el seno”, le dijo. Por sugerencia médica, debía practicarse la cirugía en un máximo de tres meses. Adriana estaba feliz con la idea de no perder su seno.
Adriana Alastre retratada por Gaby Oráa | RMTF
Adriana Alastre retratada por Gaby Oráa | RMTF
4
Adriana había seguido las prescripciones de un paciente oncológico para preservar su seno: estudios de imágenes, biopsia, diagnóstico y el debido tratamiento a tiempo; estaba por someterse a la cirugía. Cumplía con los requerimientos para una mastectomía preservadora: su tumor medía menos de cinco centímetros, estaba localizado en un área, y era pequeño en relación con el tamaño de su seno.
¿Por qué debía someterse a una intervención radical?
En sus estudios, tanto Fisher como Veronesi habían concluido que toda cirugía preservadora debía complementarse con radioterapia para evitar que el cáncer reapareciera.
El médico oncólogo la refirió con Marcos Guerra, quien además de ser jefe de cirugía en el Hospital Central de Valencia también ofrece consultas en Funcamama.
—Tienes dos opciones —le dijo Guerra ese día—. Puedes hacerte una cirugía radical o una cirugía preservadora. Si decides preservar tu seno, te comprometes a hacer radioterapia. Aquí en Valencia solo hay un centro privado que la hace y es pago. Es posible que en otros estados puedas hacer el tratamiento, pero eso implica viajar todos los días y hay problemas de gasolina. Si te hago la mastectomía radical, dependiendo de lo que diga la biopsia, existe la posibilidad de que no requieras radioterapia.
Adriana realmente no tenía opción. Le dijo a Guerra que prefería perder el seno para evitar que el cáncer reapareciera. No tenía recursos para pagar la radioterapia.
En Caracas, donde están dos de los tres oncológicos de Venezuela, el problema de radioterapia es similar. Maybell Nieves señala que ya no refiere a sus pacientes del Hospital Universitario al Hospital Domingo Luciani, uno de los pocos centros públicos que cuenta con radioterapia. Una de sus pacientes dijo que espera desde junio de 2020 por un cupo de radioterapia en el Hospital Luciani.
—Cuando operas a un paciente —dice Nieves— debe recibir la radioterapia entre los primeros tres meses. Después de ese tiempo las radiaciones no tiene ningún efecto. Es probable que las células cancerígenas que están allí se desarrollen.
Como Guerra, los cirujanos Nieves y Gabriel Romero hacen la misma pregunta antes del bisturí: “¿Puede pagar radioterapia o acceder a ella?” Si la respuesta es no, practican una cirugía radical modificada.
—Cada vez que debo hacer una mastectomía radical debato conmigo misma —dice Nieves—. Se me complica mucho. Esa es la situación a la que se enfrentan nuestros pacientes casi todo el tiempo.
En 2014, Venezuela firmó un contrato por 117 millones de dólares con la empresa argentina Invap S.E para proveer 19 centros de radioterapia distribuidos en diferentes lugares de Venezuela. El contrato también incluía entrenamiento para personal en el servicio de radioterapia. Transparencia Venezuela indicó que algunos de los centros de radioterapia nunca fueron culminados y que otros estaban retrasados. El Observatorio Venezolano de la Salud señaló que “los programas de entrenamiento y capacitación del personal nunca fueron ejecutados” y que el Ministerio de Salud “no ha postulado médicos y técnicos para tal misión”.
Aquel día, Adriana le preguntó a Guerra si era cierto que cuando tocaban un tumor el cáncer se esparcía. Él respondió que no.
—La cirugía oncológica —dice Guerra— está diseñada para que tú extraigas un tumor sin verlo. Sacamos el tumor encapsulado dentro de la mama completa, con un margen de tejido sano alrededor, sin tocar el tumor. De hecho, hay una premisa en la cirugía oncológica: si ves el tumor lo estás haciendo mal. Es un mito que si lo tocas se riega. Si el tumor está destinado a hacer metástasis la va a hacer.
La metástasis es el viaje del cáncer a otras partes del cuerpo. Las células cancerígenas pasan a través de los vasos linfáticos y de los vasos sanguíneos hasta llegar a otros órganos. Allí se siembran y pueden formar nuevos tumores.
Un tumor es capaz de crear millones de células cancerígenas, pero eso no significa que sobrevivan y puedan adaptarse. Es casi el mismo principio contra una infección bacteriana: las defensas del cuerpo luchan contra esas células, solo que si hay demasiadas sobrepasa la función defensiva. Por eso una de las metas contra el cáncer es que se vuelva una enfermedad crónica como la hipertensión o la diabetes: lograr que algún tratamiento frene la progresión y propagación de las células cancerígenas.
Cuando Adriana salió de la consulta no sentía tristeza ni rabia. Estaba contenta: para ella la operación suponía el cierre del ciclo de su enfermedad. Pero ese fin de semana algo cambió. Lloró durante tres días y le tomó fotografías a su seno. Empezó a despedirse de él. “Te tengo que dejar ir. Sabes que te quiero mucho y naciste conmigo. Parece mentira que me tenga que despedir de algo que nació conmigo”.
Adriana se preguntaba cómo se vería luego de la operación. “¿Seré capaz de aceptarme y verme en el espejo?”.
Durante tres meses llamó y envió mensajes para que la operaran, hasta que un domingo recibió una llamada. “Debe traer los insumos. La operamos mañana 1 de marzo”, dijo al teléfono la médico residente. Adriana recogió sus cosas y fue al hospital en autobús. Le pidieron unos exámenes de laboratorio y unas bolsas de sangre. Fue hasta el Banco de Sangre del hospital.
—No hay sangre disponible —dijo la bioanalista—, y la que hay no tiene estudios de serología porque no tenemos reactivos. Le toca a usted pagar el estudio para examinar la sangre.
—¿Y si no tengo plata? —respondió Adriana.
—Entonces la cirugía no se puede hacer mañana. Esperas hasta el lunes por la tarde el resultado de la prueba serológica.
Adriana salió con dos muestras en dos tubos de ensayo: su sangre y la del posible donante. Pagó 12$ por la serología y 2$ por sus exámenes.
Regresó al hospital con los resultados del laboratorio. Su hemoglobina estaba bien, pero el estudio de serología arrojó que la sangre del Banco estaba contaminada.
—Te puedo dar otra muestra, pero tienes que volver a pagar 12 dólares —dijo la bioanalista.
Adriana habló con la médico residente y le contó la situación. La cirujana le dijo que si necesitaba sangre la pediría como protocolo de emergencia.
Le tomó nuevas fotografías a su pecho. “Fue algo frío. Le dije a mi seno: ‘Te tienes que ir para que mi enfermedad se vaya’”.
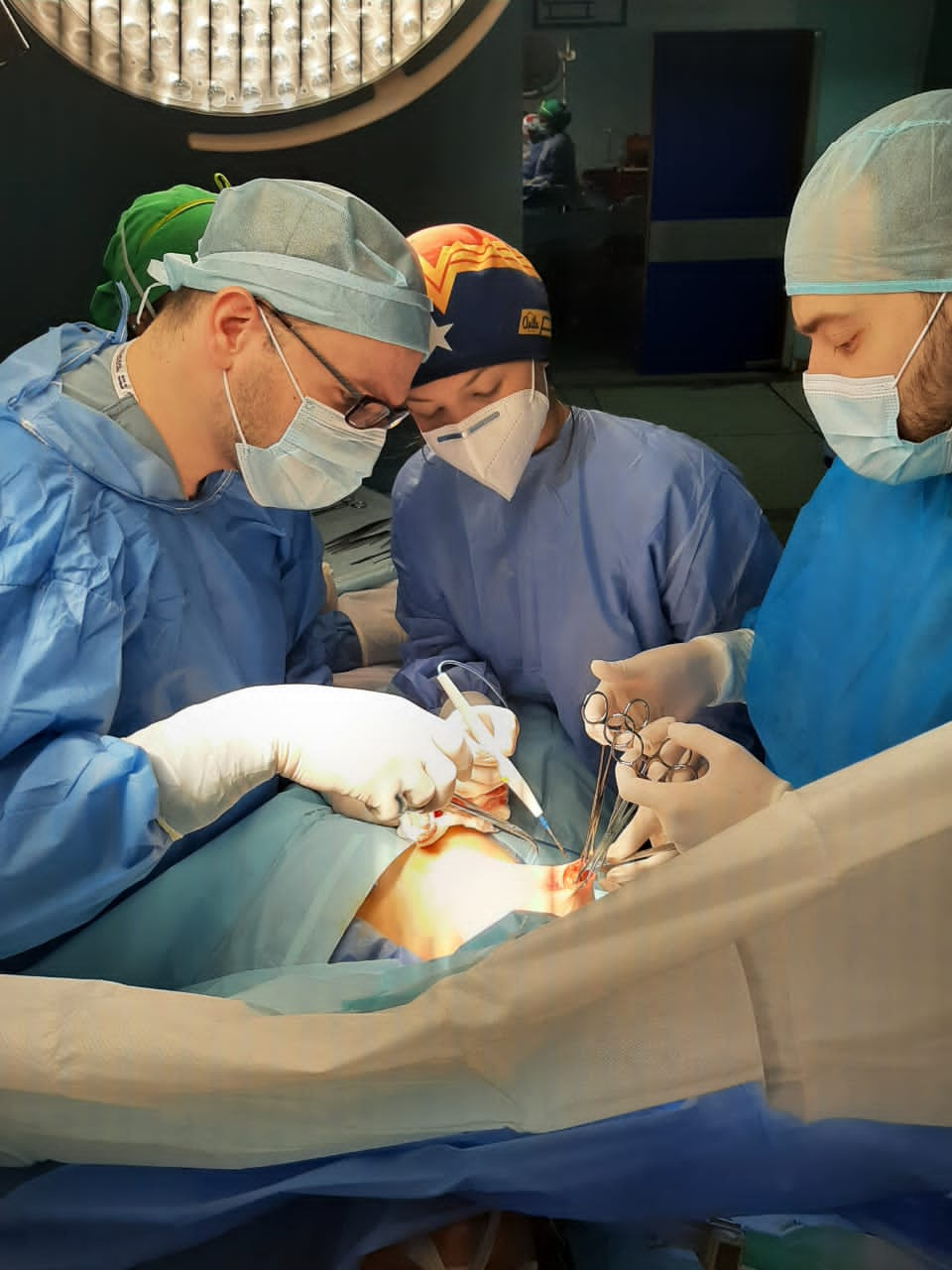
Al día siguiente, ya en quirófano, se durmió escuchando el sonido de su pulso. Marcos dibujó en el seno de Adriana pequeños trazos por donde pasaría el bisturí. Cortó su seno y extrajo 14 ganglios. Cosió.
Marcos Guerra (izquierda) y el resto de su equipo el día de la operación de Adriana. Fotografía cortesía de Marcos Guerra
Marcos Guerra (izquierda) y el resto de su equipo el día de la operación de Adriana. Fotografía cortesía de Marcos Guerra
—Es frustrante —dice Guerra—. Existiendo la tecnología actual, pudiendo elegir opciones menos agresivas para el paciente, tenemos que hacer cirugías radicales modificadas debido a las carencias.
Cuando Adriana despertó no quiso ver su cicatriz. Le dijeron que moviera las piernas si se sentía bien. Oyó que alguien dijo que regresaran las bolsas de sangre al Banco. No las utilizaron.
El martes por la noche, ya de alta y en casa, sintió tristeza. Estaba acostada cuando se levantó y fue hasta el espejo. Se paró enfrente y levantó su blusa. Detalló el espacio, ahora vacío, y la cicatriz.
—No fue que no me gusté, sino que me vi mutilada.
Adriana Alastre retratada por Gaby Oráa | RMTF
Adriana Alastre retratada por Gaby Oráa | RMTF
***
La hija y la hermana de Adriana recibieron la bolsa transparente con el seno extirpado. Lloraron. Camino a la clínica para solicitar la biopsia, la hermana de Adriana sufrió una baja de tensión.
Veinte días después, un hermano buscó el resultado. Adriana no desayunó ni almorzó durante la espera. Leyó dos hojas con descripciones médicas que Adriana no entendió. Pensó que todo estaba bien, pero era su médico oncólogo quien debía confirmarlo.
El médico le dijo que el resultado era bueno. Sin embargo, recibió una noticia que le preocupó: debía hacer radioterapia.
Adriana no puede avanzar sin el dinero, así que retomó una campaña en GoFundMe que había comenzado un año atrás. Está recolectando 5000 dólares. Ya pasaron tres meses desde que se sometió a cirugía. A la fecha de publicación de este reportaje, solo ha recaudado 50 dólares.
Últimamente pasa sus días tejiendo. Le ayuda a no pensar. Todos los días peina su cabello. Todavía no le ha crecido como le gusta.
***
Bibliografía
Closa, D., & Macip, S. (2018). 100 preguntas sobre el cáncer (1st ed.). Madrid: Kailas Editorial.
Mukherjee, S. (2014). El emperador de todos los males: Una biografía del cáncer (Horacio Pons, Trad.). Madrid: Editorial Debate.
Pickert K. (2019). Radical: The Science, Culture, and History of Breast Cancer in America (1st ed.). New York: Little, Brown Spark Editorial.
Créditos
Jefatura de diseño: John Fuentes
Dirección de fotografía: Roberto Mata | RMTF
Edición: Ángel Alayón, Oscar Marcano, Valentina Oropeza, Luisa Salomón y Carlos Sandoval
Texto: Ricardo Barbar
Fotografías: Gaby Oráa | RMTF, U.S. National Library of Medicine, National Cancer Institute, Marcos Guerra.
Caracas, 15 de junio de 2021